โรค Hodgkin, ต่อมน้ำเหลือง, มะเร็งต่อมน้ำเหลืองมะเร็ง - ชื่อทั้งหมดของโรคอันตรายทั้งหมด. มันฟังดูคุกคาม แต่สถิติให้คำปรึกษา - เปอร์เซ็นต์ของการรักษาที่สูงขึ้นและสูงขึ้น. ทั้งหมดที่คุณต้องรู้เกี่ยวกับ lymphogranulomatosis - อ่านบทความ.
เนื้อหา
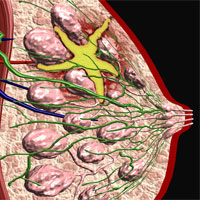
lymphogranulomatosis หรือที่เรียกว่าโรคมะเร็งต่อมน้ำเหลืองหรือโรค Hodgkin - มุมมองของเนื้องอกมะเร็งซึ่งพัฒนาจากเนื้อเยื่อน้ำเหลืองรวมถึงต่อมน้ำเหลืองและอวัยวะอื่น ๆ ที่เป็นส่วนหนึ่งของระบบป้องกันของร่างกาย (ม้าม, ต่อมสคีรี่, ไขกระดูก).
โรค Hodgkin (ชื่อที่พบมากที่สุดของ Lymphoganuloseza) ได้รับการตั้งชื่อตาม Thomas Hodgkin ซึ่งอธิบายได้ในปี 1832 เป็นครั้งแรก. เนื่องจากผ้าน้ำเหลืองมีให้บริการในหลาย ๆ ส่วนของร่างกายโรค Hodgkin ยังสามารถเกิดขึ้นได้เกือบทุกที่. โรคนี้นำไปสู่การเพิ่มขึ้นของต่อมน้ำเหลืองและบีบเนื้อเยื่อและอวัยวะใกล้เคียง. เซลล์เนื้องอกสามารถแพร่กระจายผ่านหลอดเลือดดำน้ำเหลืองหรือเลือดในส่วนใดส่วนหนึ่งของร่างกาย.
โรคนี้อนิจจาไม่หายาก. ในปี 2545 มีการวินิจฉัยโรคมะเร็งต่อมน้ำมันในปี 2545 3377 ในผู้ใหญ่ในรัสเซีย. ในปี 2004 มีคนประมาณ 7,600 คนเข้าสู่สหรัฐอเมริกาและเสียชีวิตประมาณ 1320 ผู้ป่วย. นี่คือตัวเลข. แม้ว่าเนื่องจากความสำเร็จของการรักษาการเสียชีวิตจากโรค Hodgkin ลดลงมากกว่าสองเท่าเมื่อเทียบกับจุดเริ่มต้นของยุค 70.
โรค Hodgkin อาจเกิดขึ้นทั้งในเด็กและผู้ใหญ่ แต่บ่อยครั้งที่มันถูกเปิดเผยในสองกลุ่มอายุ: ตั้งแต่อายุยังน้อย (จาก 15 ถึง 40 ปี) และแก่กว่า (หลังจาก 55 ปี).
และถึงแม้ว่าสาเหตุของโรคของ Hodgkin ในปัจจุบันจะไม่ได้รับการชี้แจง แต่ก็ยังมีปัจจัยเสี่ยงบางอย่างที่สามารถนำไปสู่การเกิดขึ้นได้:
- ในผู้ป่วยที่อยู่ระหว่างการติดเชื้อ mononucleosis;
- ในผู้ป่วยที่มีระบบภูมิคุ้มกันหดตัว (ตัวอย่างเช่นโรคเอดส์ของโรคภูมิคุ้มกันบกพร่องที่ได้มา) และหลังการถ่ายโอนการปลูกถ่ายอวัยวะ.
แต่ไม่จำเป็นต้องสิ้นหวังว่ายาจะไม่หยุดนิ่งและกำลังศึกษาเพื่อชี้แจงสาเหตุของโรคนี้.
ตรงเวลาในการจดจำโรค - ขั้นตอนแรกสู่ชัยชนะเหนือมัน
เหตุผลที่ท้ายที่สุดจะไม่ได้รับการชี้แจง แต่อาการของโรคค่อนข้างเป็นที่รู้จักกันสิ่งสำคัญที่เห็นพวกเขา.
lymphogranulomatosis เป็นที่ประจักษ์ตามมาตรฐานต่อน้ำต่อมน้ำเหลืองส่วนใหญ่ในบริเวณคอมักจะน้อยกว่า - ในที่อื่น ๆ ม้ามเพิ่มขึ้นอุณหภูมิของร่างกายจะถูกเก็บไว้ในพื้นที่ 38 และองศามากขึ้นในช่วงหลายสัปดาห์หรือหลายเดือนมีความเหนื่อยล้าที่แข็งแกร่ง เหงื่อออกโดยเฉพาะในตอนกลางคืนในขณะที่นอนหลับ, เบ็ดเตล็ดที่คมชัด, มาพร้อมกับความอ่อนแอ, สีผิวซีดและบางครั้งคัน, ความอยากอาหารลดลงและชายทั่วไปลดลง.
 ต่อมน้ำเหลืองที่เพิ่มขึ้นไม่เจ็บและปฏิบัติไม่ได้. เฉพาะในกรณีที่การเพิ่มขึ้นของต่อมน้ำเหลืองเกิดขึ้นในช่องหน้าอกนี้อาจทำให้เกิดการบีบอัดหลอดลมซึ่งมักจะมาพร้อมกับการไอและหายใจถี่.
ต่อมน้ำเหลืองที่เพิ่มขึ้นไม่เจ็บและปฏิบัติไม่ได้. เฉพาะในกรณีที่การเพิ่มขึ้นของต่อมน้ำเหลืองเกิดขึ้นในช่องหน้าอกนี้อาจทำให้เกิดการบีบอัดหลอดลมซึ่งมักจะมาพร้อมกับการไอและหายใจถี่.
ผู้ป่วยส่วนใหญ่และปีที่ผ่านมามีลูกเทนนิสที่คอหรือรักแร้ของเธอมันค่อยๆเพิ่มขึ้น. ในความเป็นจริงลูกบอลนี้แมนดารินหรือแอปเปิ้ลก่อนหน้านี้น้อยกว่าถั่ว - ปมยางยืดยืดหยุ่นไม่เจ็บปวด. นี่คือการโทรการถูในจิตสำนึกปิดโดยผู้ป่วย. การนอนต่อไปอย่าลุกขึ้นทำงานหรือศึกษาอย่าไปหาหมอ. ไปที่หมอไปที่น่ากลัวและการเยี่ยมชมครั้งนี้เลื่อนออกไปในขณะที่มันเป็นไปไม่ได้ที่จะดูเหมือนไม่มีส่วนบนใน บริษัท ของเพื่อนหรือไหล่สิ้นสุดลงที่หน้าอกอย่างอิสระหรือในขาหนีบโหนดโตขึ้นจนไม่เหมาะสม. คุณสามารถดูและไม่เห็น. และแม่และอาหารยายในตอนเช้าอาหารเช้าลูกชายนั่งไม่มีเสื้อ. เป็นที่ชัดเจนว่าเขามองตัวเองในกระจกและไม่ต้องการที่จะคิดเกี่ยวกับ Neoplary ที่เติบโตช้าลงความเสียหายอวัยวะภายในและในที่สุดนำไปสู่การตาย. แต่ญาติไม่เพียง แต่ต้องดู แต่ยังเห็นพูดและนำคนที่คุณรักมาหาหมอ.
ดังนั้นเมื่ออาการที่ระบุไว้ปรากฏคุณต้องปรึกษาแพทย์อย่างเร่งด่วนและดำเนินการสำรวจ. แม้ว่าอาการเหล่านี้อาจอยู่กับโรคอื่น ๆ แต่ก็ดีกว่าที่จะไม่เสี่ยง.
ขั้นตอนแรกคือการตรวจสุขภาพที่สมบูรณ์และการตรวจสอบอย่างละเอียดเพื่อกำจัดการติดเชื้อ. ในระหว่างการตรวจสอบแพทย์จะให้ความสนใจเป็นพิเศษกับสภาพของต่อมน้ำเหลือง. ด้วยความจริงที่ว่าคนส่วนใหญ่มีเฉพาะในเด็กการเพิ่มขึ้นของต่อมน้ำเหลืองมักเกี่ยวข้องกับการติดเชื้อแพทย์อาจกำหนดยาปฏิชีวนะเพื่อลดขนาดของโหนดเหล่านี้. หากไม่มีการบันทึกผลในเชิงบวกของการรักษาดังกล่าวจึงจำเป็นต้องตรวจสอบเพิ่มเติม.
วิธีการเดียวของการยืนยันการวินิจฉัยโรค lymphoganuletosis หรือโรค Hodgkin คือการตรวจชิ้นเนื้อ T.E. รับเนื้องอกเนื้องอกเนื้องอกสำหรับการวิจัย. ในการทำเช่นนี้ในบางกรณีจำเป็นต้องลบโหนดน้ำเหลืองของทั้งหมดหรือส่วนเล็ก ๆ ของมัน. ผู้เชี่ยวชาญสำรวจวัสดุที่เกิดขึ้นภายใต้กล้องจุลทรรศน์. บางครั้งการตรวจชิ้นเนื้อหลักไม่อนุญาตให้ยืนยันการวินิจฉัยและความจำเป็นในการดำเนินการตรวจชิ้นเนื้ออีกครั้งเกิดขึ้น. เตรียมพร้อมสำหรับมันและอย่ากลัว.
ขั้นตอนของโรค
การกำหนดระยะของโรค (ระดับของการเผยแพร่กระบวนการ) เป็นจุดสำคัญมาก.ถึง. จากนี้ส่วนใหญ่ขึ้นอยู่กับการเลือกการรักษาและการคาดการณ์โรค.
แยกความแตกต่างระหว่างสี่ขั้นตอนของโรค (กับ I ถึง IV). พวกเขาทำอย่างไร? หลังจากยืนยันการวินิจฉัยโรคของโรค Hodgkin ขั้นตอนของโรคถูกระบุโดยใช้การตรวจ X-ray, อัลตร้าซาวด์, เอกซ์เรซคอมพิวเตอร์, การถ่ายภาพด้วยคลื่นสนามแม่เหล็กและวิธีการที่ทันสมัยอื่น ๆ. พวกเขาช่วยระบุโฟกัสของเนื้องอกอื่น ๆ อาจมองไม่เห็นก่อนหน้านี้.
วิธีการรักษา
มีเหตุผลในการมองโลกในแง่ดี - ในปีที่ผ่านมาผลลัพธ์ที่สำคัญได้รับการรักษาโรค Hodgkin. วัตถุประสงค์ของการรักษาเช่นเดียวกับแพทย์กล่าวว่าเป็นการรักษาที่สมบูรณ์. ตามสถิติประมาณ 90% ของผู้ป่วยจะหายขาดด้วยเคมีบำบัดและการฉายรังสี.
หลังจากชี้แจงขั้นตอนของโรคคุณต้องตัดสินใจและเลือกการรักษาที่ดีที่สุด. มีความจำเป็นต้องคิดถึงตัวเลือกที่เป็นไปได้ทั้งหมด. เมื่อกำหนดให้การรักษาทุกอย่างคำนึงถึงอายุสภาพทั่วไปชนิดเนื้องอกและเวทีการแพทย์. นอกจากนี้ยังเป็นสิ่งสำคัญที่จะรู้เกี่ยวกับความเสี่ยงและภาวะแทรกซ้อนของการรักษา (อนิจจาไม่ใช่ถ้าไม่มี).
ดังนั้นจึงมีสองวิธีหลักของการรักษาต่อมน้ำเหลือง: เคมีบำบัด (การใช้ยาที่ทำลายเซลล์เนื้องอก) และการฉายรังสี (การใช้รังสีเอกซ์พลังงานสูงเพื่อให้เซลล์เนื้องอกตายหรือลดขนาดของเนื้องอก). บางครั้งใช้การรักษาชนิดหนึ่งบางครั้งในบางกรณีทั้งสอง.
ในเวลาเดียวกันเคมีบำบัดที่มองเห็นได้สูงพร้อมการปลูกถ่ายไขกระดูกเท่านั้นในกรณีพิเศษในความไร้ประสิทธิภาพของวิธีการรักษาอื่น ๆ. และวิธีการผ่าตัดมีบทบาทเสริมเพียงอย่างเดียวในการรักษาผู้ป่วยมะเร็งต่อมน้ำเหลือง.
และตอนนี้ในรายละเอียดเพิ่มเติม.
เคมีบำบัด
 ภายใต้เคมีบำบัดหมายถึงการใช้ยาต้านไวรัสทำลายเซลล์เนื้องอก. โดยทั่วไปแล้วยาเสพติดดังกล่าวจะถูกกำหนดไว้ภายในหรือในกรุงเวียนนา. บ่อยครั้งในระหว่างการรักษายาหลายชนิดจะใช้พร้อมกัน.
ภายใต้เคมีบำบัดหมายถึงการใช้ยาต้านไวรัสทำลายเซลล์เนื้องอก. โดยทั่วไปแล้วยาเสพติดดังกล่าวจะถูกกำหนดไว้ภายในหรือในกรุงเวียนนา. บ่อยครั้งในระหว่างการรักษายาหลายชนิดจะใช้พร้อมกัน.
อย่างไรก็ตามคุณต้องรู้ว่ายาต้านไวรัสโดยการทำลายเซลล์เนื้องอกยังสร้างความเสียหายต่อเซลล์ปกติของร่างกายและอาจทำให้เกิดภาวะแทรกซ้อน. ภาวะแทรกซ้อนเหล่านี้ขึ้นอยู่กับประเภทและปริมาณยารวมถึงระยะเวลาของการรักษา. เหล่านี้รวมถึง: ศีรษะล้านแผลในช่องปากเพิ่มความถี่ของโรคติดเชื้อมีเลือดออกเพิ่มขึ้นเลือดออกอ่อนเพลียการสูญเสียความกระหายคลื่นไส้และอาเจียน. แต่โชคดีที่ภาวะแทรกซ้อนเหล่านี้เป็นเพียงชั่วคราวและผ่านหลังจากการหยุดการรักษาและยาพิเศษมีอยู่เพื่อป้องกันอาการคลื่นไส้และอาเจียน.
อย่างไรก็ตามยาบางชนิดอาจนำไปสู่ผลข้างเคียงและหลังจากหยุดการรักษาแม้หลังจากเวลานาน. พวกเขาสามารถกังวลใจปอดการเจริญเติบโตการคลอดบุตร. ความน่าจะเป็นของเนื้องอกที่สองยังไม่ได้รับการยกเว้น. ปัญหาเหล่านี้ต้องพูดคุยกับแพทย์ก่อนเริ่มการรักษา.
การรักษาด้วยรังสี
ภายใต้การรักษาด้วยรังสีหมายถึงการใช้รังสีเอกซ์พลังงานสูงเพื่อทำลายเซลล์เนื้องอก.
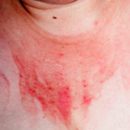
การรักษาด้วยรังสีมักจะได้รับมอบหมายหลังจากหลักสูตรเคมีบำบัด 3-6 หลักสูตร. การเปิดรับแสงอาจทำให้เกิดภาวะแทรกซ้อนที่ร้ายแรงเช่นความเสียหายต่อผ้าที่มีสุขภาพดีในรูปแบบของสีแดงหนังอ่อนเพลียอุจจาระของเหลว. ในผู้ป่วยเช่นเดียวกับในกรณีก่อนหน้าและภาวะแทรกซ้อนล่าช้า.
เคมีบำบัดที่มองเห็นได้สูงพร้อมการปลูกถ่ายไขกระดูก
บางครั้งการรักษามาตรฐานไม่อนุญาตให้คุณรักษาโรคของ Hodgkin ในการเชื่อมต่อที่ผู้ป่วยได้รับการรักษาอีกประเภทหนึ่ง. ในกรณีนี้เพื่อทำลายเซลล์เนื้องอกที่เสถียรสู่เคมีบำบัดมาตรฐานปริมาณยาเคมีบำบัดสูงมีผลกระทบต่อเซลล์เนื้องอกไม่เพียง แต่ยังมีเซลล์เม็ดเลือดและไขกระดูก. ดังนั้นเซลล์ไขกระดูกที่เก็บเกี่ยวล่วงหน้าและเก็บรักษาไว้ผ่านหลอดเลือดดำจะถูกส่งกลับไปยังผู้ป่วย.
การปลูกถ่ายประเภทอื่นคือการปลูกถ่ายเซลล์ต้นกำเนิดต่อพ่วงที่เรียกว่า. ในกรณีนี้อุปกรณ์พิเศษเลือกเซลล์ STEM (ยังไม่บรรลุนิติภาวะ) จากเลือดของผู้ป่วย. ส่วนที่เหลือของเลือดกลับไปที่ผู้ป่วย. ขั้นตอนนี้มักใช้เวลาหลายชั่วโมง. เซลล์ต้นกำเนิดจะถูกแช่แข็งและกลับไปที่ผู้ป่วยหลังจากเสร็จสิ้นการรักษา.
เป็นที่เชื่อกันว่าการดำเนินการตามขั้นตอนข้างต้นนั้นดีกว่าในการดำเนินการในช่วงก่อนหน้าของโรคและไม่ใช่เมื่อเนื้องอกแพร่กระจายไปไกลเกินไป. หากในระหว่างการรักษาเบื้องต้นไม่สามารถกำจัดเนื้องอกได้อย่างสมบูรณ์แพทย์สามารถแนะนำการปลูกถ่ายได้.
โรค Hodgkin ในเด็ก
แม้ว่าโดยทั่วไปการรักษาโรค Hodgkin ในผู้ใหญ่และเด็ก ๆ นั้นเท่าเทียมกันอย่างไรก็ตามมีความแตกต่างบางอย่าง. ในกรณีที่เด็กค่อนข้างเป็นผู้ใหญ่การรักษาของมันไม่แตกต่างกันมากจากที่อยู่ในผู้ป่วยที่เป็นผู้ใหญ่. หากเด็กอยู่ในขั้นตอนของการเติบโตที่ใช้งานอยู่มันเป็นเคมีบำบัดที่กำหนดมากกว่าการฉายรังสีเนื่องจากการรักษาด้วยรังสีอาจส่งผลเสียต่อการเจริญเติบโตของกระดูกและกล้ามเนื้อ. วัตถุประสงค์ของการรักษาเด็กมีความซับซ้อนมากขึ้น - รักษาที่สมบูรณ์โดยไม่มีผลกระทบระยะไกล. และโชคดีที่มันเป็น. เด็กที่รักษาได้เต็มรูปแบบที่มีต่อต่อมน้ำเหลืองสามารถทำได้ใน 85-100% ของกรณีรวมถึงผู้ป่วยที่มีกระบวนการทั่วไป.
ดังที่ได้กล่าวไว้ก่อนหน้านี้การรักษา Lymphoganululetosis ตอนนี้ในกรณีส่วนใหญ่มีประสิทธิภาพ. ตามที่สหรัฐอเมริกาอัตราการรอดชีวิตสัมพัทธ์หลังจาก 1 ปีหลังการรักษาคือ 93% และ 5- และ 10 ปีการอยู่รอด - 82% และ 72% ตามลำดับ. ภายใน 15 ปีอัตราการรอดชีวิตทั้งหมดคือ 63%.
ทั้งหมดขึ้นอยู่กับระดับของการเผยแพร่กระบวนการ. ดังนั้นในขั้นตอนของโรค Hodgkin อัตราการอยู่รอดสัมพัทธ์คือ 90-95%, ที่ II - 90-95%, III - 85-90% และที่ IV - ประมาณ 80%. ผู้ป่วยจำนวนมากมีอายุมากกว่า 5 ปี. และผลลัพธ์ยังคงปรับปรุงเนื่องจากการปรับปรุงการรักษาอย่างต่อเนื่อง.
การรักษาเสร็จสมบูรณ์ - อะไรข้างหน้า
น่าเสียดายที่การรักษาโรคของ Hodgkin ทุกประเภทจะมาพร้อมกับภาวะแทรกซ้อน. บางคนสามารถถาวรเช่นการสูญเสียความสามารถในการปุ๋ย. แต่อย่างที่พวกเขาพูดเตือน - มันหมายถึงอาวุธและหากคุณรู้เกี่ยวกับภาวะแทรกซ้อนที่เป็นไปได้ล่วงหน้าคุณสามารถเร่งกระบวนการฟื้นฟูและลดความรุนแรงของพวกเขา.
สิ่งสำคัญคือการจำไว้ว่าสิ่งมีชีวิตแต่ละคนมีความโดดเด่นรวมถึงปฏิกิริยาที่ไม่เท่ากันกับการรักษาและอารมณ์. ดังนั้นโรคเนื้องอกเช่นเดียวกับผู้ป่วยที่แตกต่างกันและไม่มีใครคาดการณ์ว่าผู้ป่วยรายใดจะตอบสนองต่อการรักษาหนึ่งหรืออีกประเภทหนึ่ง. หลังจากนั้นทุกคนสามารถมีระบบภูมิคุ้มกันที่เก็บรักษาไว้วัฒนธรรมอาหารเพื่อสุขภาพการสนับสนุนที่ยอดเยี่ยมจากสมาชิกในครอบครัวและความเชื่อมั่นที่แข็งแกร่งในตัวเองซึ่งจะช่วยให้เขาเอาชนะอุปสรรคทั้งหมดและเอาชนะโรคได้.
แต่การรักษาโรคไม่ได้ จำกัด อยู่ที่การรักษาโรคมันเป็นสิ่งจำเป็นที่จะต้องใส่ใจกับตัวเองหลังการรักษา. การตรวจสอบผู้ป่วยที่มีต่อมน้ำเหลืองหลังจากสิ้นสุดการรักษาเป็นจุดสำคัญมาก. แพทย์จะอธิบายสิ่งที่การศึกษาและความถี่ที่จะต้องดำเนินการรวมถึงการตรวจเลือดการศึกษาเอ็กซเรย์ของหน้าอกการคำนวณเอกซ์เรย์และวิธีการอื่น ๆ เพื่อระบุผลข้างเคียงและภาวะแทรกซ้อนระยะไกลรวมถึงการตรวจหาการกำเริบในช่วงต้นของการเกิดซ้ำ ( กลับมา) ของโรค.
ความจริงที่ดีคือผู้ป่วยส่วนใหญ่ที่มีโรค Hodgkin หายอย่างเต็มที่. อย่างไรก็ตามตามที่กล่าวไว้แล้วก่อนหน้านี้หลายปีหลังจากสิ้นสุดการบำบัดผลข้างเคียงที่รุนแรงและภาวะแทรกซ้อนของความรุนแรงต่าง ๆ อาจเกิดขึ้นในผู้ป่วย. ภาวะแทรกซ้อนที่ร้ายแรงที่สุดอาจเกิดขึ้นของเนื้องอกที่สอง. และยังมีความต้องการเคมีบำบัดบางอย่างหรือการรวมกันของพวกเขากับการฉายรังสีเพิ่มความเสี่ยงของการพัฒนามะเร็งเม็ดเลือดขาวเฉียบพลันหลังการรักษา.
เนื้องอกชนิดอื่น ๆ ที่เกี่ยวข้องกับการรักษาด้วยรังสีอาจเกิดขึ้น. ตัวอย่างเช่นหญิงสาว (สูงสุด 30 ปี) ที่ได้รับการรักษาด้วยรังสีบริเวณหน้าอกมีความเสี่ยงสูงในการพัฒนามะเร็งเต้านมไม่กี่ปีหลังจากเสร็จสิ้นการฉายรังสี. ผู้หญิงดังกล่าวควรสังเกตอย่างรอบคอบและตรวจสอบเกี่ยวกับเรื่องของการตรวจหามะเร็งเต้านมในช่วงต้น. พวกเขาแนะนำให้ทำการตรวจเต้านมการตรวจทางคลินิกและการตรวจร่างกายของต่อมน้ำนม. ทั้งชายและหญิงที่ได้รับการรักษาด้วยรังสีบริเวณหน้าอกยังมีความเสี่ยงเพิ่มขึ้นของมะเร็งปอดและต่อมไทรอยด์. และถึงแม้ว่าจะไม่มีโปรแกรมคัดกรองที่เป็นที่ยอมรับสำหรับมะเร็งปอดและต่อมไทรอยด์ แต่ผู้ป่วยประเภทนี้อาจมีการตรวจสอบและตรวจสอบบ่อยครั้ง. นอกจากนี้ยังควรจำได้ว่าความเสี่ยงของการพัฒนาเนื้องอกมะเร็งที่สูงขึ้นในการสูบบุหรี่ผู้ป่วยที่ได้รับการปฏิบัติต่อโรคของ Hodgkin.
ปัญหาที่ร้ายแรงน้อยกว่า แต่มีความสำคัญที่เกี่ยวข้องกับผลข้างเคียงของเคมีบำบัดและการฉายรังสีคือภาวะมีบุตรยาก. ผู้ชายมักจะสูญเสียความสามารถในการผลิต ลบ.ม. โดยปกติกระบวนการนี้จะถูกกู้คืน แต่ไม่เสมอไป. ในผู้หญิงหลังจากการรักษาเคมีบำบัดกระบวนการตกไข่และการมีประจำเดือนอาจหยุด. หลังจากการหยุดการรักษากระบวนการเหล่านี้สามารถกู้คืนได้ แต่อาจไม่ได้มาถึงบรรทัดฐาน. และการรักษาด้วยรังสีในภูมิภาครังไข่โดยทั่วไปทำให้เกิดการฆ่าเชื้ออย่างต่อเนื่องเว้นแต่ว่ารังไข่จะถูกลบออกจากเขตการฉายรังสี. เศร้า.
ปัญหาอีกประการหนึ่งคือการต่อสู้กับการติดเชื้อ. เนื่องจากระบบภูมิคุ้มกันของผู้ป่วยมะเร็งต่อมน้ำเหลืองไม่ทำงานตามปกติคนดังกล่าวควรให้ความสนใจกับการป้องกันโรคติดเชื้อจะต้องทำการฉีดวัคซีนรวมถึงการฉีดวัคซีนไข้หวัดใหญ่. นอกจากนี้เกี่ยวกับการติดเชื้อใด ๆ พวกเขาจะต้องได้รับการรักษาที่เหมาะสมทันที.
ในกระบวนการของการรักษา antitumor ต่อมไทรอยด์และหัวใจอาจเสียหายได้. หลายคนที่ได้รับความเดือดร้อนจากการฉายรังสีในด้านต่อมไทรอยด์จะเกิดขึ้นการผลิตของไทรอยด์ฮอร์โมนไม่เพียงพอ. ดังนั้นผู้ป่วยดังกล่าวต้องการการบำบัดทดแทน. ฟังก์ชั่นของต่อมไทรอยด์ควรตรวจสอบอย่างน้อยปีละครั้ง. การสัมผัสกับการเต้นของหัวใจสามารถสร้างความเสียหายกับหลอดเลือดแดงด้วยกล้ามเนื้อหัวใจออกซิเจน. ในคนที่ได้รับการรักษาด้วยรังสีที่หน้าอกเพิ่มความเสี่ยงของปัญหาหัวใจ. ผู้ป่วยรายนี้ไม่แนะนำให้สูบบุหรี่และควรสังเกตอาหารที่มีวัตถุประสงค์เพื่อลดความเสี่ยงของปัญหาหัวใจ.
ทุกคนที่ได้รับการรักษาเกี่ยวกับโรค Hodgkin ต้องเป็นเวลาหลายปีและทศวรรษที่ผ่านมาอยู่ภายใต้การสังเกตของแพทย์อย่างละเอียดปฏิบัติตามคำแนะนำของพวกเขาและรายงานอาการที่ปรากฏทันที.
การรักษาโรค Hodgkin ในขณะที่เรารู้อยู่แล้วมุ่งเป้าไปที่การทำลายสัญญาณทั้งหมดของเนื้องอก. อย่างไรก็ตามหากมีเพียงผลบางส่วนที่ทำได้มีความจำเป็นต้องให้ความเป็นไปได้ในการใช้การรักษาอีกประเภทหนึ่งเช่นการปลูกถ่ายไขกระดูก. ท้ายที่สุดไม่มีใครทำประกันการเกิดซ้ำ (กลับ) โรค.
หากการกำเริบของโรค Hodgkin ยังคงปรากฏตัวเอง (แม้หลังจากผ่านไปนาน) การรักษาต่อไปหลีกเลี่ยงไม่ได้. ขึ้นอยู่กับมันจะอยู่ในการบำบัดที่ผู้ป่วยได้รับก่อนหน้านี้. ตัวอย่างเช่นหากใช้เคมีบำบัดก่อนหน้านี้ในการรักษาคุณสามารถพยายามกำหนดเคมีบำบัดอื่น ๆ. หากใช้การรักษาด้วยรังสีในบางพื้นที่จากนั้นการเปิดรับซ้ำในพื้นที่เดียวกันจะไม่ได้รับการแต่งตั้งอีกต่อไป. ต้องมองหาวิธีแก้ปัญหาอื่น ๆ.